• Zgodnja puberteta (do 12 let).
• zgodnji začetek spolne aktivnosti (pod 18 let).
• Rojeni do 20 let in po 40 letih.
• Zgodnja menopavza (do 45 let).
• Pogosti splavi v zgodovini.
• Pogoste spremembe spolnih partnerjev.
• Prisotnost papiloma virusa ali herpesne okužbe.
• Pomanjkanje spolne higiene.
Kemijska teorija karcinogeneze.Kemikalija vpliva na jedro celice, seme vsebuje rakotvorne snovi (histon, protamin). Neposredno kajenje in rak materničnega vratu.
Vodilno mesto v etiopatogenezi raka materničnega vratu je teorija virusov. Primarni pomen je pri okužbi s humanimi papiloma virusom in virusom herpes simpleksa 2. serotipa.
Dedna teorija. Oseba vsebuje specifične potencialne onkogene (proto-onkogene). Onkogeni so diskretni materialni genetski elementi v strukturi DNK celice.
Celovit načrt raziskave patologije materničnega vratu:
2) Splošni in ginekološki pregled.
3) Citološki pregled.
Odvisno od citološke slike se razlikujejo citogrami:
1. Brez odstopanj od norme.
2. Psevdoerozija, polip, levkoplakija, vnetje.
3. Displazija, njena stopnja.
4. Sum na rak.
Poleg 1, je prikazano: 4) kolposkopija in ciljna biopsija s 5) histološko preiskavo, z obsežno cervikalno lezijo, elektrokonizacijo.
7) Pregled za SPO (klamidija, bakterijska vaginoza, HSV in CMV), t
8) Študija hormonske aktivnosti jajčnikov,
Onemogoči adBlock!
in osvežite stran (F5)
zelo potrebno
Epidemiologija
Rak endometrija je pogosta maligna neoplazma. V strukturi onkoloških bolezni pri ženskah se uvršča na drugo mesto. To je četrti najpogostejši tip raka, po raku dojk, pljuč in debelega črevesa. Rak maternice se večinoma pojavi pri bolnicah po menopavzi s krvavitvami v tem obdobju življenja, v 10% primerov. Diagnostične napake pri ženskah v tej starosti so posledica napačne ocene krvavitve, ki se pogosto pojasni z menopavzalno disfunkcijo.
Dejavniki tveganja
V rizično skupino spadajo ženske z visoko verjetnostjo malignega tumorja ob prisotnosti določenih bolezni in stanj (dejavniki tveganja). Tveganje za razvoj raka maternice lahko vključuje:
- Ženske v obdobju uveljavljene menopavze s krvavim izločkom iz genitalnega trakta.
- Ženske s stalno menstrualno funkcijo po 50 letih, zlasti z miomom maternice.
- Ženske vseh starosti, ki trpijo za hiperplastičnimi endometrijskimi procesi (ponavljajoča se polipoza, adenomatoza, žlezna cistična hiperplazija endometrija).
- Ženske z zmanjšano presnovo maščob in ogljikovih hidratov (ki imajo debelost, diabetes) in hipertenzijo.
- Ženske z različnimi hormonskimi motnjami povzročajo anovulacijo in hiperestrogenizem (Stein-Leventhalov sindrom, poporodne nevroendokrine bolezni, miom, adenomioza, endokrina sterilnost).
Drugi dejavniki, ki prispevajo k razvoju raka endometrija:
- Nadomestna estrogenska terapija.
- Policistični jajčniki.
- Pomanjkanje poroda v zgodovini.
- Zgodnja menarha, pozna menopavza.
- Zloraba alkohola.
Simptomi raka maternice
- Beli So prvi znaki raka maternice. Leucorrha tekočina, vodena. K tem se izločkom pogosto dodaja kri, zlasti po vadbi.
- Srbenje vulve. Lahko se pojavi pri bolnikih z rakom endometrija zaradi draženja izcedka iz nožnice.
- Krvavitev - pozni simptom, ki se pojavi kot posledica razpada tumorja, se lahko kaže v izločkih v obliki mesa, ki se razmaže ali v čisti krvi.
- Bolečine - krči, ki dajejo spodnjim okončinam, se pojavijo, če je izločanje maternice zapoznelo. Zatemnjene bolečine, jokavost, zlasti ponoči, kažejo na širjenje procesa izven maternice in se pojasnjujejo s stiskanjem tumorskega pleksusa živčnega pleksusa v medenici.
- Okvarjeno delovanje sosednjih organov zaradi kaljenja tumorja v mehurju ali rektumu.
- Debelost (redko hujšanje), sladkorna bolezen in hipertenzija so značilni za te bolnike.
Klasifikacija raka faze maternice FIGO
- 0 - Preinvajev karcinom (atipična hiperplazija žleze endometrija)
- 1 - Tumor je omejen na telo maternice, regionalne metastaze niso odkrite
- 1a - Tumor, omejen z endometrijem
- 1b - Invazija miometrija do 1 cm
- 2 - tumor vpliva na telo in maternični vrat, regionalne metastaze niso odkrite
- 3 - Tumor sega preko maternice, vendar ne izven medenice.
- 3a - Tumor infiltrira serozno membrano maternice in / ali obstajajo metastaze v maternici in / ali regionalne bezgavke medenice.
- 3b - Tumor infiltrira medenična vlakna in / ali metastaze v nožnico
- 4 - Tumor sega čez majhno medenico in / ali obstaja kalitev mehurja in / ali rektuma
- 4a - Tumor prodre v mehur in / ali rektum
- 4b - Tumor katere koli stopnje lokalnega in regionalnega širjenja z zaznavnimi oddaljenimi metastazami

Mednarodna klasifikacija raka maternice s sistemom TNM
- T0 - Primarni tumor ni zaznan.
- Tis - Preinvazivni karcinom
- T1 - Tumor je omejen na telo maternice
- T1a - votlina maternice ni daljša od 8 cm
- T1b - votlina maternice, daljša od 8 cm
- T2 - Tumor sega do materničnega vratu, vendar ne izven maternice
- T3 - Tumor sega preko maternice, vendar ostaja znotraj majhne medenice
- T4 - Tumor sega na sluznico mehurja, danke in / ali sega preko medenice.
N - regionalne bezgavke
- Nx - Ni dovolj podatkov za oceno stanja regionalnih bezgavk
- N0 - Ni znakov metastaz, ki prizadenejo regionalne bezgavke
- N1 - Metastaze v regionalnih bezgavkah
M - oddaljene metastaze
- Mx - Ni dovolj podatkov za identifikacijo oddaljenih metastaz
- M0 - Ni znakov metastaz
- M1 - Obstajajo oddaljene metastaze
G - histološka diferenciacija
- G1 - Visoka stopnja diferenciacije
- G2 - Povprečna stopnja diferenciacije
- G3-4 - Nizka stopnja diferenciacije
Obstajajo omejene in razpršene oblike raka maternice. Tumor z omejeno obliko raste v obliki polipa, jasno razmejenega od neugodne sluznice maternice, z difuzno - rakasto infiltracijo, ki sega do celotnega endometrija. Tumor se najpogosteje pojavlja v predelu spodnjega in cevnega kotička maternice. Približno 80% bolnikov ima adenokarcinom različnih stopenj diferenciacije, pri 8-12% - adenoakantom (adenokarcinom z benigno skvamozno diferenciacijo), ki ima ugodno prognozo.
Redkeje se pojavljajo tumorji z slabšo prognozo, kar pomeni, da je skeletno-celični karcinom žleznega tkiva, pri katerem je skvamozna celična komponenta podobna karcinomu skvamoznih celic.
Karcinom ploščic, kot je karcinom odprtih celic, ima veliko skupnega s podobnimi tumorji materničnega vratu, pojavlja se pri starejših ženskah in je značilen po agresivnem poteku.
Nediferencirani rak se pogosto pojavi pri ženskah, starejših od 60 let, in se pojavi v ozadju atrofije endometrija. Ima tudi slabo prognozo.
Eden redkih morfoloških variant raka endometrija je serozni papilarni rak.Morfološko ima veliko skupnega s seroznim rakom jajčnikov, značilna je izjemno agresiven potek in močna metastaza.
Diagnoza raka maternice
Ginekološki pregled. Pri ogledu s pomočjo ogledal se razjasni stanje materničnega vratu in narava iztoka iz kanala materničnega vratu - odvzem se opravi za citološki pregled. V vaginalni (rekto-vaginalni) študiji opozarjamo na velikost maternice, stanje priraskov in tkivo obtočil.
Aspiracijska biopsija (citologija aspirata iz maternice) in študija aspiracijske vode iz materničnega in cervikalnega kanala. Slednje se izvaja v starosti po menopavzi, če ni možnosti za aspiracijsko biopsijo in diagnostično kiretažo.
Citološka preiskava vaginalnih brisov iz zadnjega forniksa. Ta metoda daje pozitivni rezultat v 42% primerov.
Kljub majhnemu odstotku pozitivnih rezultatov se lahko metoda široko uporablja v polikliničnih pogojih, izključuje travme, ne stimulira tumorskega procesa.
Ločeno diagnostično kiretažo maternice in materničnega vratu, pod nadzorom histeroskopije. Priporočljivo je praskanje z območij, kjer se pogosto pojavljajo predobratni procesi: zunanja in notranja območja žrela ter koti cevi.
Histeroskopija. Metoda pomaga identificirati proces raka na mestih, ki so težko za kiretažo, vam omogoča, da ugotovite lokalizacijo in razširjenost tumorskega procesa, kar je pomembno za izbiro metode zdravljenja in za nadaljnje spremljanje učinkovitosti sevalne terapije.
Oncomarkers. Za določitev proliferativne aktivnosti celic karcinoma endometrija je mogoče določiti monoklonska protitelesa Ki-S2, Ki-S4, KJ-S5.
Za odkrivanje oddaljenih metastaz se priporočajo rentgenski pregledi prsnega koša, ultrazvok in računalniška tomografija trebušnih organov in retroperitonealnih bezgavk.
Ultrazvok. Točnost ultrazvočne diagnoze je približno 70%. V nekaterih primerih se mesto raka od maternične mišice ne razlikuje po akustičnih lastnostih.
Računalniška tomografija (CT). Izvedeni so bili, da izključijo metastaze v priraskih maternice in primarne večkratne tumorje jajčnikov.
Magnetna resonanca (MPT). MPT v raku endometrija omogoča določanje natančne lokalizacije procesa, diferencirajo stopnje I in II od III. In IV. Faze ter določajo globino invazije v miometrij in razlikujejo stopnjo I bolezni od drugih. MRI je bolj informativna metoda pri ugotavljanju razširjenosti procesa zunaj maternice.
Zdravljenje raka maternice
Pri izbiri metode za zdravljenje bolnikov z rakom maternice je treba upoštevati tri glavne dejavnike:
- starost, splošno stanje bolnika, resnost presnovnih in endokrinih motenj, t
- histološka struktura tumorja, stopnja diferenciacije, velikost, lokalizacija v maternici, prevalenca tumorskega procesa,
- ustanova, kjer se bo zdravljenje izvajalo (ne le onkološko usposabljanje in kirurško znanje zdravnika, ampak tudi oprema institucije).
Samo ob upoštevanju teh dejavnikov je možno izvesti pravilno postopanje postopka in ustrezno zdravljenje.
Približno 90% bolnikov z rakom maternice opravi kirurško zdravljenje. Običajno opravimo iztrebljanje maternice z dodatki. Pri odpiranju trebušne votline se izvede revizija medeničnih organov in trebušne votline ter retroperitonealnih bezgavk. Poleg tega vzamemo brise iz Douglasovega prostora za citološke raziskave.
Kirurško zdravljenje raka maternice
Količina kirurškega zdravljenja je določena s stopnjo postopka.
Stopnja 1a: če je prizadet le endometrij, ne glede na histološko strukturo tumorja in stopnjo njegove diferenciacije, se izvede preprosto iztrebljanje maternice z dodatki brez dodatne terapije. S prihodom endoskopske kirurgije na tej stopnji bolezni je postalo možno opraviti ablacijo (diatermocoagulacijo) endometrija.
Stopnja 1b: v primeru površinske invazije, lokalizacija majhne velikosti tumorja, visoka stopnja diferenciacije v zgornjem posteriornem delu maternice, opravljena je preprosta iztrebljenost maternice s prirastki.
Z invazijo do 1/2 miometrija, G2 in G3 stopnje diferenciacije, velike velikosti tumorjev in lokalizacije v spodnjem delu maternice je prikazana histerektomija s prirastki in limfadenektomijo. V primeru odsotnosti metastaz v bezgavkah medenice po operaciji se izvede endovaginalno intrakavitarno obsevanje. Če je limfadenektomija po operaciji neizvedljiva, je treba opraviti zunanji obseg medenice do skupnega fokalnega odmerka 45-50 Gy.
Pri stopnji 1b-2a G2-G3, 2b G1 se maternica iztrebi s prirastki, limfadenektomijo. V odsotnosti metastaz bezgavk in malignih celic v peritonealni tekočini je treba po operaciji opraviti endovaginalno intrakavitarno obsevanje s plitvo invazijo. Z globoko invazijo in nizko stopnjo diferenciacije tumorja se izvaja radioterapija.
Faza 3: optimalni volumen operacije je treba obravnavati kot iztrebljanje maternice s prirastki z limfadenektomijo. Pri ugotavljanju metastaz v jajčnikih je potrebno resekcijo večjega omentuma. V prihodnosti se izvaja zunanje obsevanje malega medenice. Če se odkrijejo metastaze v para-aortnih bezgavkah, jih je priporočljivo odstraniti. V primeru, ko ni mogoče odstraniti metastatskih bezgavk, je potrebno to območje opraviti z zunanjim obsevanjem. V fazi IV se zdravljenje izvede po individualnem načrtu z uporabo, če je mogoče, kirurške metode zdravljenja, sevanja in kemohormonoterapije.
Kemoterapija
Ta vrsta zdravljenja se izvaja predvsem v skupnem procesu, pri avtonomnih tumorjih (hormonsko neodvisnih), kot tudi pri odkrivanju ponovitve bolezni in metastaz.
Trenutno kemoterapija za raka maternice ostaja paliativna, saj tudi z zadostno učinkovitostjo nekaterih zdravil trajanje delovanja običajno traja do 8-9 mesecev.
Uporabljajo se kombinacije zdravil, kot so derivati platine prve generacije (cisplatin) ali druge generacije (karboplatin), adriamicin, ciklofosfamid, metotreksat, fluorouracil, fosfamid itd.
Med najučinkovitejšimi zdravili, ki dajejo popoln in delni učinek v več kot 20% primerov, je treba omeniti doksorubicin (adriamicin, rastocin itd.), Farmakubicin, zdravila platine prve in druge generacije (platidiam, cisplatin, platimit, platinol, karboplatin).
Kombinacija adriamicina (50 mg / m 2) s cisplatinom (50-60 mg / m 2) daje največji učinek - do 60%.
S široko razširjenim rakom maternice se lahko uporabijo recidivi in metastaze, tako v monokemoterapiji kot v kombinaciji z drugimi zdravili. V mono načinu se taksol uporablja v odmerku 175 mg / m 2 kot 3-urna infuzija vsake 3 tedne. Pri kombinaciji taksola (175 mg / m2), cisplatina (50 mg / m 2) in epirubicina (70 mg / m2) se učinkovitost zdravljenja bistveno poveča.
Hormonska terapija
Če je v času operacije tumor presegel maternico, potem lokalni regionalni kirurški poseg ali izpostavljenost sevanju ne rešuje glavnega problema zdravljenja. Potrebno je uporabljati kemoterapijo in hormonsko terapijo.
Progestogeni se najpogosteje uporabljajo za hormonsko terapijo: 17-OPK. Depo-Provera, Provera, Farlugal, Depostate, Megace v kombinaciji z ali brez tamoksifena.
V primeru metastatskega procesa v primeru neučinkovitosti zdravljenja s progestinom je priporočljivo dajati zoladek.
Vsako zdravljenje, ki ohranja organe, je možno le v specializirani ustanovi, kjer obstajajo pogoji za opravljanje poglobljene diagnoze pred in med zdravljenjem. Potrebno je imeti ne samo diagnostično opremo, temveč tudi visoko usposobljeno osebje, vključno z morfologi. Vse to je potrebno za pravočasno odkrivanje neučinkovitosti zdravljenja in poznejše operacije. Poleg tega je potrebno stalno dinamično opazovanje. Priložnosti za hormonsko zdravljenje, ki ohranja organe pri minimalnem raku endometrija pri mladih ženskah, ki uporabljajo progestogene: 17-OPK ali depo-provera v kombinaciji s tamoksifenom. Pri zmerni stopnji diferenciacije se uporablja kombinacija hormonske terapije in kemoterapije (ciklofosfamid, adriamicin, fluorouracil ali ciklofosfamid, metotreksat, fluorouracil).
Hormonska terapija je priporočljiva za bolnike z visoko ali zmerno stopnjo diferenciacije tumorja. Z visoko stopnjo diferenciacije tumorja, površinsko invazijo tumorja v miometriju, lokalizacijo tumorja v dnu ali zgornji 2/3 maternice. starost bolnika je stara do 50 let, odsotnost metastaz - hormonsko zdravljenje poteka v 2-3 mesecih. Če ni učinka, je treba preiti na kemoterapijo.
Kaj so ženske v nevarnosti
Izkazalo se je, da vstopanje v rizično skupino ni tako težko. Maščobe maternice so pogoste in po kliničnih študijah so približno primerne za vse ginekološke bolezni. Vendar pa se verjame, da klinične študije ne zajemajo vseh primerov materničnih fibroidov, dejanska vrednost pa je veliko večja.
Ženske v pozni reproduktivni starosti in starosti pred menopavzo so najbolj ogrožene. V zadnjem času se znaki materničnih fibroidov vse bolj pojavljajo pri ženskah v starostni skupini 30-33 let. V starosti 30 let se fibroidi maternice pojavljajo v povprečju v 1,0-1,5% primerov.
Obstaja velika nevarnost bolezni pri ženskah, v rodovih katerih so že bili primeri miomov, pa tudi pri debelih in kardiovaskularnih boleznih. Kaj je ta tumor?
Znaki materničnih fibroidov
To je benigna neoplazma v obliki zaokroženih vozlišč. Vozlišče je lahko eno, vendar pogosteje obstaja več. Vozlišča se razlikujejo po velikosti, teži in hitrosti rasti. Vozel je lahko velik kot borov oreh, ali pa lahko zraste do velikosti kokosa. Rast se pojavlja neenakomerno: tumor je lahko majhen dolgo in ne moti, nato pa lahko v prisotnosti povzročitelja povzroči hitro rast. Velike fibroide maternice lahko stisnejo sosednje organe, povzročijo bolečino in so indikacija za operacijo.
Rast tumorja lahko vpliva na oploditev jajčeca in povzroči neplodnost.
Mesto nastajanja vozlov je bodisi telo maternice bodisi materničnega vratu. V telesu maternice se pojavijo in rastejo vozlišča v 95 primerih od 100. fibroidi materničnega vratu se pojavljajo veliko manj pogosto: le v 5 primerih od 100.
Kaj se ženska počuti, če ima tumor?
Simptomi fibroidov maternice
Za bolezen pri ženskah različnih starosti z različnim potekom bolezni je značilna vrsta simptomov.
V prvih fazah in z majhnimi velikostmi vozlišč se simptomi lahko v celoti izostanejo. Ženska ne čuti bolečine in lahko ugotovi prisotnost fibroidov v telesu maternice le med obiskom ginekologa in dodatnim pregledom. Na tej stopnji je najlažje zdraviti.
Simptomi se lahko pojavijo z napredovanjem bolezni. Med najpogostejšimi so:
- Dolga in obilna menstruacija.
- Bolečine med menstruacijo.
- Opazovanje med cikli.
- Bolečine v križu.
- Zaprtje in pogosto uriniranje.
- Vlečne bolečine v spodnjem delu trebuha.
- Nizek hemoglobin.
- Povečajte velikost trebuha.
Maščobe maternice imajo lahko zaplete - nekrozo maternice.Njegovi simptomi so ostra bolečina in visoka vročina. Zakaj je moteno reproduktivno zdravje ženske?
Vzroki za maternične fibroide
Domneva se, da je glavni dejavnik, ki vzbuja začetek in razvoj bolezni, neravnovesje hormonov - estrogen in progesteron. To je tisti, ki pri menstruaciji vodi do težkih in dolgotrajnih krvavitev.
Vzrok fibroidov maternice je lahko prisotnost žensk v zgodovini splavov in strganja.
Menijo, da je vzrok za ženske bolezni neprijetnost do moških. Dejansko, če ženska začne živjeti spolno življenje pozneje kot 28 let, ne rodi otroka do te starosti ali je njeno spolno življenje nepravilno, to negativno vpliva na njeno reproduktivno zdravje, kar ni mogoče reči o ženskah, ki imajo rednega spolnega partnerja in so že do 28. leta starosti postale matere . V zadnjem času se med razlogi za nastanek tumorja imenujejo stres ženske pri delu in doma ter njeno nezadovoljstvo z osebnim življenjem. Bolje je, seveda, poskusiti izboljšati odnose z moškimi, kot pa zdravljenje mioma.
Opažanja o ženskah z diagnozo materničnih fibroidov so pokazala, da nosečnost vodi do rasti tumorja. Povečano vozlišče lahko povzroči splav in prezgodnja dela. Zato mora biti nosečnost, ki se pojavi pri ženskah z miomom, pod zdravniškim nadzorom. In ko načrtujete nosečnost, je bolje, da se testirate vnaprej in če se odkrijejo fibroidi, da jo zdravite pred začetkom zanositve.
Kaj storiti, če se odkrije miom?
Zdravljenje fibroidov maternice
Zdravljenje je odvisno od starosti ženske, velikosti tumorskih vozlišč in začetka simptomov.
Maščobe maternice se lažje zdravijo v zgodnjih fazah razvoja.
Če je tumor majhen, ni bolečin in krvavitev, potem so predpisana zdravila, ki normalizirajo hormonsko ozadje ženskega telesa. So sposobni ustaviti rast tumorja, vendar ne vodijo do njegove odstranitve. Uporaba zdravil se izvaja v 3-6 mesecih in lahko spremljajo neželeni učinki: pogoste spremembe v razpoloženju, potenje, glavobol in več drugih.
Po zdravljenju vsakih šest mesecev je treba opraviti ultrazvok in spremljati stanje ženske, saj ostaja tveganje za obnovitev fibroidov po zdravljenju. Če je tumor velik in so znaki bolezni jasno izraženi, kar pomeni, da je veliko izguba krvi in hitra rast vozlišč, kot tudi v primeru neučinkovitega hormonskega zdravljenja, je predpisana operacija. Glede na kompleksnost poteka bolezni se lahko maternica med operacijo zadrži ali odstrani. V Evropi je skoraj 70% žensk, ki so že zapustile otrokovo starost, odstranjena maternica. Ženske, ki so v rodni dobi in še niso rodile, poskušajo obdržati maternico. Okrevanje po operaciji poteka precej hitro. Po zdravljenju ženske doživijo številne omejitve: strojenje v strojenju in na neposredni sončni svetlobi je nezaželeno, zato je bolje, da se izognete obisku savne in masažo trebuha in spodnjega dela hrbta.
Obstajajo številne rastline in proizvodi, ki pozitivno vplivajo na zdravljenje. Ne nadomeščajo zdravil, ampak lahko med zdravljenjem ustvarijo ugodno ozadje. Od rastlin lahko imenujemo oves, pšenica, sladki koren in iz izdelkov - jabolka, granatna jabolka in korenje.
Glede na to, da je razlog za kirurški poseg že napredovala faza bolezni, je lahko zgodnje odkrivanje glavni način njegovega učinkovitega zdravljenja. Zato je za ohranitev reproduktivnega sistema pomembno, da ženska redno obiskuje zdravnika in opravi ultrazvočni pregled maternice.
Značilnosti materničnega vratu
Materničnega vratu je spodnji del maternice. V njenem središču poteka kanal, ki se imenuje maternični vrat. En konec se odpira v maternico, drugi pa v vagino. Pri ginekološkem stolu je vidna le tretjina celotnega vratu.Večina je skrita iz pogleda. Skozi življenje ženskega vratu se nenehno spreminja. Obstaja posebna cona na stičišču dveh vrst epitela, ki se sčasoma premakne v cervikalni kanal. To območje preobrazbe je najbolj ranljivo za vse škodljive dejavnike. Iz nje se začne večina predrakavih in rakavih sprememb.
Erozija vratu in rak
Pogosto lahko slišite diagnozo "erozija materničnega vratu". To je netočen izraz. Najpogosteje to pomeni ektopijo - stanje, ki je norma za 25% mladih žensk. S to funkcijo je cilindrični epitel, ki obdaja cervikalni kanal, namesto večplastnega. Zaradi tega se območje transformacije premakne navzven. V večini primerov ektopija ne zahteva zdravljenja, nima simptomov in zagotovo ni predrakavost. Edino priporočilo: redno spremljanje ginekologa.
RAK VRSTE UTERUSA - DEJAVNIKI TVEGANJA
Dejavnik tveganja - To je vsak pojav, ki vpliva na verjetnost razvoja bolezni, kot je rak.
Različne vrste tveganja so značilne za različne vrste raka. Na primer izpostavljenost močnemu sončnemu sevanju na koži lahko povzroči melanom. Kajenje je dejavnik tveganja za številne vrste raka. Vendar pa prisotnost tega dejavnika in celo več podobnih dejavnikov ne pomeni razvoja bolezni.
Možnost za razvoj raka materničnega vratu se poveča, če je izpostavljena določenim dejavnikom tveganja. V odsotnosti teh dejavnikov je maligni tumor pri ženskah redka.
Kljub dejstvu, da dejavniki tveganja povečujejo verjetnost tumorja, veliko žensk nikoli ne dobijo bolezni. Z razvojem rakavih sprememb ali sprememb predkupine nikoli ne moremo z gotovostjo reči, da jih je povzročil eden ali drug dejavnik tveganja.
Ko govorimo o dejavnikih tveganja, je zelo pomembno, da razumemo, da lahko nekatere od njih spremenimo ali izključimo, na primer prenehanje kajenja ali ozdravitev humane papiloma virusne okužbe. Drugi dejavniki, kot sta starost ali družinska zgodovina, ne moremo spremeniti. Vendar pa je poznavanje dejavnikov tveganja, ki jih ni mogoče izključiti, izredno pomembno, saj njihova prisotnost spodbuja ženske k rednemu pregledovanju za zgodnje odkrivanje raka materničnega vratu.
FAKTORJI TVEGANJA RAZVOJA Raka materničnega vratu maternice so:
Okužba s humanim papiloma virusom
Okužba s humanimi papiloma virusom (PVI) - To je najpomembnejši dejavnik tveganja za rak materničnega vratu.

Humani papiloma virus (HPV) - skupina več kot 100 povezanih virusov, ki okužijo celice kože, zunanje genitalije, anus, ustno votlino in žrelo. Virusi se ne širijo v kri in notranje organe, kot so srce ali pljuča. Papillomavirus je dobil ime po svoji sposobnosti, da tvori rast, ki se imenuje papilome, splošno znane kot bradavice.
Različne vrste HPV prizadenejo različne dele telesa. Nekateri od njih povzročajo običajne bradavice na rokah in nogah, drugi pa vplivajo na ustnice ali jezik. Nekatere vrste HPV so odgovorne za nastanek bradavic na ali okoli ženskih in moških zunanjih spolnih organov in v predelu anusa. Takšne rasti so komaj opazne s prostim očesom ali dosežejo nekaj centimetrov v premeru. Znani so kot genitalne bradavice. V večini primerov so tipi HPV 6 in tip HPV 11 odgovorni za razvoj takšnih sprememb. Imenujejo se virusi. nizko onkogeno tveganje redko povzročajo raka.
Nekatere vrste HPV se imenujejo virusi z visokim onkogenim tveganjem, ker so tesno povezane z razvojem raka, vključno z rakom materničnega vratu, rakom vulve in nožnice pri ženskah, rakom penisa pri moških in rakom analnega kanala in ustne votline pri ženskah in moških. . Zdravniki verjamejo, da se okužba s HPV pojavlja še preden se razvije rak materničnega vratu.Virusi z visokim tveganjem vključujejo HPV 16, HPV 18, HPV 31, HPV 33 in HPV 45, pa tudi nekatere druge vrste. Približno 2/3 primerov raka materničnega vratu je povezanih s HPV 16 in HPV 18.
Raziskave o dejavnikih tveganja za rak materničnega vratu, v zadnjih 5 letih, virusi humanega papiloma (HPV), zlasti tistih tipa 16,18, imajo dominantno vlogo pri spodbujanju rasti tumorjev. Številne študije kažejo, da obstaja tendenca povečanja števila dokazanih primerov displazije, intraepitelnega raka in okužb materničnega vratu, povezanih z virusom humane papilomatoze.
Okužba s HPV je precej pogosta, pri večini ljudi pa se telo lahko sama spopade z okužbo. Včasih pa okužba ne ozdravi in postane kronična. Kronična okužba, še posebej, če jo povzroča visoko HPK, lahko povzroči maligne tumorje, kot je rak materničnega vratu.
Kljub temu, da se HPV prenaša spolno (vključno z vaginalnim, analnim in oralnim seksom), spolni odnos ni potreben za okužbo. Za širjenje virusa z ene osebe na drugo je potreben samo stik s kožo z območjem, kjer se nahajajo bradavice. Možno je, da se HPV lahko razširi na kožo in sluznico: na primer, okužba se začne v materničnem vratu, nato pa gre v vagino. Edini način, da v celoti preprečimo okužbo AVI analnega območja ali zunanjih genitalij, je pomanjkanje stika bolnika s temi področji.
Onkocitologija brisa vam omogoča, da ocenite spremembe v celicah materničnega vratu pod vplivom HPV. Sodobnejši testi odkrijejo samo okužbo z odkrivanjem fragmentov virusa DNA v celicah. Test za odkrivanje HPV se uporablja tudi v primerih, ko rezultati brisa na onococytologiji le malo odstopajo od norme. Če študija razkrije visok onkogeni virus, potem bo morda potrebna popolna preiskava, vključno s kolposkopijo. Kljub dejstvu, da danes PVI ne moremo ozdraviti, obstajajo metode za zdravljenje kondiloma in nenormalne rasti celic pod vplivom virusa.
Tveganje za razvoj raka materničnega vratu pri ženskah, ki kadijo, je skoraj dvakrat večje kot pri nekadilcih.

Cigaretni dim vsebuje številne kemikalije, ki povzročajo raka in ki ne vplivajo le na pljuča. Te škodljive spojine se absorbirajo skozi pljučne žile in se širijo po krvi po telesu.
Ženske, ki kadijo v sluznici materničnega vratu, zaznavajo stranske proizvode, ki sežigajo s tobakom. Raziskovalci verjamejo, da te snovi poškodujejo DNK celic sluznice materničnega vratu in vplivajo na razvoj raka. Poleg tega kajenje zmanjšuje učinkovitost imunskega sistema v boju proti HPV.
Imunosupresija (imunosupresija)
Virus humane imunske pomanjkljivosti (HIV), ki povzroča AIDS, poškoduje imunski sistem in poveča tveganje za razvoj okužbe s papiloma. To pomaga razložiti visoko tveganje za razvoj raka materničnega vratu pri ženskah z aidsom.
Znanstveniki verjamejo, da delo imunskega sistema pomaga uničiti rakaste celice in upočasni njihovo rast in širjenje. Pri ženskah, ki imajo okužbo z virusom HIV, postanejo spremembe v materničnem vratu, ki so postale invazivne, veliko hitrejše.
Visoko tveganje za razvoj raka materničnega vratu vključuje tudi ženske, ki prejemajo zdravila za zaviranje imunosti, na primer pri zdravljenju avtoimunskih bolezni (bolezni, pri katerih imunski sistem zazna lastna tkiva telesa kot tuje in jih napade), kot tudi po presaditvi organov.
Klamidija - To so dokaj pogoste bakterije, ki okužijo reprodukcijski sistem. Prenašajo se prek spolnega stika. Okužba s klamidijo lahko povzroči vnetje medeničnih organov, kar vodi do neplodnosti.
Nekatere študije kažejo, da je tveganje za razvoj raka materničnega vratu visoko pri tistih ženskah, katerih kri kaže znake pretekle ali trenutne okužbe (v primerjavi z ženskami z normalnimi rezultati testov). Okužba s klamidijo pri ženskah je lahko asimptomatska. Ženska se je morda sploh ne zaveda, dokler ne dobimo rezultatov laboratorijskih testov.
Pomanjkanje svežega sadja in zelenjave v prehrani lahko poveča tveganje za nastanek raka materničnega vratu. Verjetnost adenokarcinoma materničnega vratu je velika pri debelih ženskah.
Oralne kontracepcijske tablete (kontracepcijske tablete)
Dokazi kažejo, da lahko dolgotrajna uporaba peroralnih kontraceptivov (OC) poveča tveganje za razvoj raka materničnega vratu.

Raziskovalci verjamejo, da dlje kot ženska jemlje ta zdravila, večje je tveganje za nastanek raka. Toda po prekinitvi OK se tveganje za bolezen postopoma zmanjšuje. Nedavna študija je pokazala, da se je tveganje za rak materničnega vratu pri ženskah, ki so jemale kontracepcijo več kot pet let, podvojilo. Vendar pa se je 10 let po prekinitvi tveganja tveganje zmanjšalo na normalno raven.
Po priporočilih American Cancer Society mora biti zdravnik osredotočen na razpravo o koristih in možnih tveganjih za OC z žensko.
Če obstaja več spolnih partnerjev za preprečevanje spolno prenosljivih bolezni, mora ženska uporabljati kontracepcijsko zaščito (kondomi), ne glede na to, katera druga kontracepcijska sredstva uporablja.
Večkratne nosečnosti
Tveganje za razvoj raka materničnega vratu je veliko pri ženskah, ki so rodile tri ali večkrat. Razlog za to znanstvenikom ni jasen.
Po eni teoriji je to posledica nezaščitenega spolnega odnosa, ki je potreben za spočetje in obenem lahko izpostavi žensko HPV. Poleg tega študije kažejo hormonske spremembe med nosečnostjo, ki povečajo občutljivost za okužbo s humanimi papiloma virusom ali pojavom tumorjev.
Drugi znanstveniki verjamejo, da ima nosečnica oslabljen imunski sistem, zaradi česar je lažje povzročiti PVI in maligne tumorje.
Mlajša starost prve nosečnosti
Ženske, ki so prvič zanosile pri starosti 17 let in manj, verjetnost za razvoj raka materničnega vratu med življenjem je skoraj dvakrat večja kot pri ženskah, ki so v času prve nosečnosti stare 25 let ali več.
Pomanjkanje sredstev je tudi dejavnik tveganja za rak materničnega vratu. Mnoge ženske z nizkimi dohodki ne prejmejo celotne zdravstvene oskrbe, vključno z oncocitološkimi pregledi. To pomeni pozno zdravljenje sprememb v predelu želodca.
DES - To je hormonsko zdravilo, ki je bilo v Združenih državah predpisano nekaterim ženskam z grožnjo spontanih splavov v obdobju od 1940 do 1971.
Pri ženskah, katerih matere so med nosečnostjo jemale DES, se je pojavnost jasnih celic v nožnici ali materničnem vratu pojavila pogosteje, kot bi pričakovali. Ta vrsta raka pri ženskah, ki niso bile izpostavljene DES, je zelo redka. Za 1000 žensk, katerih matere so med nosečnostjo jemale DES, obstaja en primer adenokarcinoma. To pomeni, da je 99,9% deklet DES ostalo zdravo.
Najpogosteje se jasen celični adenokarcinom, povezan z vnosom DES, pojavi v vagini kot v materničnem vratu. Tveganje je najvišje v teh primerih, če je mati bolnica v prvem trimesečju nosečnosti prejela zdravilo. Povprečna starost žensk v času odkrivanja jasnega celičnega adenokarcinoma, povezanega z izpostavljenostjo DES, je 19 let.
Ker je bila uporaba DES med nosečnostjo prepovedana leta 1971, so najmlajši "DES-dekleta" že stari 35 let. To pomeni, da so presegli starost največjega tveganja za nastanek tumorja.Kljub temu pa ni nobene varne starostne meje za razvoj tumorja, povezanega z DES. Zdravniki ne vedo, kako dolgo ostane tveganje za adenokarcinom.
Dekleta DES imajo tudi visoko tveganje za skvamocelularni karcinom in predrakavostne spremembe v materničnem vratu, povezane s HPV.
Prisotnost raka materničnega vratu pri sorodnikih
Rak materničnega vratu v nekaterih družinah je mogoče podedovati. Če je vaša mama ali sestra imela ta tumor, imate osebno možnost, da razvijete rak materničnega vratu za faktor 2-3, v primerjavi z družinami, kjer se tumor ne pojavi.
Nekateri raziskovalci verjamejo, da se v takšnih družinah podeduje določena tendenca, ki povzroča zmanjšano odpornost ženskega telesa na HPV. Po drugi strani pa imajo ženske iz iste družine s pacientom, ki ima rak materničnega vratu, enega ali več zgoraj navedenih genetskih dejavnikov.
+7 495 66 44 315- kje in kako zdraviti raka
Danes lahko v Izraelu rak dojke popolnoma ozdravimo. Po podatkih izraelskega ministrstva za zdravje je trenutno 95% preživetja te bolezni v Izraelu. To je najvišja številka na svetu. Za primerjavo: po podatkih Nacionalnega registra raka se je incidenca v Rusiji leta 2000 povečala za 72% v primerjavi z letom 1980, stopnja preživetja pa je 50%.
Dandanes se standard zdravljenja za klinično lokaliziran rak prostate (tj. Omejen na prostato) in zato zdravljiv, šteje za vrsto kirurških metod ali terapijskih metod sevanja (brahiterapija). Stroški diagnosticiranja in zdravljenja raka prostate v Nemčiji se gibljejo od 15.000 € do 17.000 €
Tovrstno kirurško zdravljenje je razvil ameriški kirurg Frederick Mos in se že 20 let uspešno uporablja v Izraelu. Opredelitev in merila za delovanje v skladu z metodo Mos je razvila American College of Operation Mosa (ACMS) v sodelovanju z Ameriško akademijo za dermatologijo (AAD).
- Rak dojk
- Oncoginekologija
- Jajčniki
- Jajčniki - vrste tumorjev
- Jajčniki - epitelni tumorji
- Jajčniki - tumorji zarodnih celic
- Jajčni - stromalni tumorji
- Jajčniki - ciste
- Jajčniki - rak
- Statistika raka jajčnikov
- Rak jajčnikov - razlike
- Rak jajčnikov - vzroki
- Rak jajčnikov - dejavniki tveganja
- Rak jajčnikov - simptomi
- Rak jajčnikov - zgodnje odkrivanje
- Rak jajčnikov - diagnoza
- Rak jajčnikov - histološka klasifikacija
- Rak jajčnikov - klinična klasifikacija
- Rak jajčnikov - klasifikacija po sistemu TNM
- Rak jajčnikov - preživetje v fazah
- Zdravljenje raka jajčnikov
- Rak jajčnikov - kirurško zdravljenje
- Rak jajčnikov - kemoterapija
- Rak jajčnikov - ciljno zdravljenje
- Rak jajčnikov - hormonska terapija
- Rak jajčnikov - radioterapija
- Rak jajčnikov - klinične študije
- Rak jajčnikov - dopolnilna in alternativna terapija
- Invazivni epitelijski rak jajčnikov - zdravljenje po stopnjah
- Nizko potencialni maligni epitelni tumorji - zdravljenje
- Tumorji za zarodne celice jajčnikov - zdravljenje
- Stromalni tumorji jajčnikov - zdravljenje
- Rak jajčnikov - po zdravljenju
- Rak jajčnikov - zdravljenje ne deluje
- Rak jajčnikov - preprečevanje
- Rak jajčnikov - vprašanja zdravniku
- Rak jajčnikov - novost v raziskavah
- Uterus
- Uterus - tumorji
- Maternica - Rak
- Rak maternice - simptomi
- Rak maternice - načini širjenja
- Rak maternice - Diagnoza
- Rak maternice - morfološka klasifikacija
- Rak maternice - Klinična klasifikacija
- Rak maternice - klasifikacija TNM
- Rak maternice - razvrščen po fazah
- Rak maternice - zdravljenje
- Rak maternice - rezultati zdravljenja
- Materničnega vratu
- Cerviks - Rak
- Statistika raka materničnega vratu
- Rak materničnega vratu - vzroki
- Rak materničnega vratu - dejavniki tveganja
- Rak materničnega vratu - simptomi
- Rak materničnega vratu - zgodnje odkrivanje
- Rak materničnega vratu - Diagnoza
- Rak materničnega vratu - raziskave za sum na rak
- Rak materničnega vratu - preprečevanje
- Rak materničnega vratu - morfološka klasifikacija
- Rak materničnega vratu - stopnja klasifikacije
- Rak materničnega vratu - preživetje v fazi
- Zdravljenje raka materničnega vratu
- Rak materničnega vratu - kirurško zdravljenje
- Rak materničnega vratu - zdravljenje zaradi sevanja
- Rak materničnega vratu - kemoterapija
- Rak materničnega vratu - kemoterapijska terapija
- Rak materničnega vratu - zdravljenje z brisom za oncocitologijo
- Rak materničnega vratu - zdravljenje po stopnjah
- Rak materničnega vratu - klinične študije
- Rak materničnega vratu - po zdravljenju
- Rak materničnega vratu - zdravljenje ne deluje
- Rak materničnega vratu - način življenja
- Rak materničnega vratu - čustveno zdravje
- Rak materničnega vratu - vprašanja zdravniku
- Rak materničnega vratu - novost v raziskavah
- Vagina
- Vagina - benigni tumorji
- Vagina - maligni tumorji
- Diagnoza vaginalnega raka
- Rak vagine - razvrstitev
- Zdravljenje vaginalnega raka
- Vulva
- Vulva - benigni tumorji
- Vulva - ozadje in predrakavice
- Vulva - rak
- Vulvarni rak - simptomi
- Vulvarjev rak - diagnoza
- Rak vulve - razvrstitev po stopnjah
- Vulvarni rak - mednarodna klasifikacija po sistemu TNM
- Vulvarni rak - razvrščen po kliničnih stopnjah
- Zdravljenje raka z Vulvarjem
- Rak pljuč
- Rak prostate
- Rak mehurja
- Rak ledvic
- Rak požiralnika
- Rak želodca
- Rak jeter
- Rak trebušne slinavke
- Kolorektalni rak
- Rak ščitnice
- Rak kože
- Rak kosti
- Tumorji možganov
- Zdravljenje raka na kibernetski nož
- Nano-nož pri zdravljenju raka
- Zdravljenje raka s protonsko terapijo
- Zdravljenje raka v Izraelu
- Zdravljenje raka v Nemčiji
- Radiologija pri zdravljenju raka
- Rak krvi
- Popoln pregled telesa - Moskva
Zdravljenje raka na kibernetski nož
Tehnologijo CyberKnife je razvila skupina zdravnikov, fizikov in inženirjev na Univerzi Stanford. Ta tehnika je bila odobrena s strani FDA za zdravljenje intrakranialnih tumorjev avgusta 1999 in za tumorje v preostalem telesu avgusta 2001. V začetku leta 2011. delovalo približno 250 naprav. Sistem se aktivno distribuira po vsem svetu.

Zdravljenje raka s protonsko terapijo
PROTON TERAPIJA - radiokirurgija protonskega žarka ali močno nabitih delcev. Prosto gibljejo protoni se pridobivajo iz vodikovih atomov. V ta namen služi posebna naprava za ločevanje negativno nabitih elektronov. Preostali pozitivno nabiti delci so protoni. Pri pospeševalniku delcev (ciklotron) se protoni v močnem elektromagnetnem polju pospešijo po spiralni poti do ogromne hitrosti, ki je enaka 60% hitrosti svetlobe - 180 000 km / s.
Rak in prevoz HPV
Rak materničnega vratu je ena izmed bolezni, ki jo je lažje preprečiti kot zdraviti. Velik dosežek v znanosti je bilo odkritje virusne narave tega procesa raka. Domneva se, da je okužba s papiloma virusa človeka tista, ki povzroča predrakavostne spremembe, kar vodi do malignega tumorja.
Trenutno je bilo ugotovljenih več kot 100 tipov HPV, ki lahko živijo pri ljudeh. Vendar pa vsi niso dejavnik tveganja za razvoj raka materničnega vratu. Vsi virusi so običajno razdeljeni v skupine visokih, srednjih in nizkih onkogenih potencialov:
- Nizko tveganje: 6, 11, 42, 43, 44 tipov HPV (povzročajo genitalne bradavice, ne povečujejo incidence raka)
- Vmesno tveganje: 31, 33, 35, 51 in 52 vrst (pogosto povzročajo displazijo, veliko manj pogosto - rak)
- Visoko tveganje: 16, 18, 39, 45, 50, 53, 55, 56, 58, 59, 64, 68 vrst (najdemo jih v 99% primerov raka materničnega vratu)
V večini primerov HPV izgine sam v 1-2 letih, ne da bi pri tem prišlo do pomembnih sprememb. In le občasno povzroči kronično, dolgotrajno okužbo, ki vodi do displazij in povzroča raka materničnega vratu. Menijo, da je mlajša ženska hitrejša samozdravljenje. Zato se pri deklicah definicija virusa s PCR šteje za neprimerno.Običajno se analiza za določanje HPV izvede s spremembami (levkoplakija, displazija), ki jih zaznajo bris in kolposkopija, kot tudi simptomi raka materničnega vratu.
Dejstva o HPV
- Okužba s humanim papiloma virusom, ki povzroča raka, se pojavi spolno, pogosteje pri mladih moških in ženskah.
- Ocenjuje se, da je 50% vseh spolno aktivnih ljudi vsaj enkrat v življenju izpostavljenih tej okužbi.
- V večini primerov virus, vključno z onkogeno skupino, zapusti telo samostojno v 1-2 letih.
- Ni zdravil, ki bi učinkovito pomagala odpraviti virus.
- Cepljenje je edini način za zaščito pred visokim onkogenim HPV in rakom materničnega vratu.
- Pregled žensk, starih do 30 let, o HPV ni primeren (saj bolezen preide sama).
Zgodnji simptomi raka materničnega vratu:
Običajno imajo voden značaj, imajo barvo "mesa", imajo specifičen vonj. Takšen izcedek se pojavi, če se tumor poveča in se postopoma razgradi.
Tekoči primeri
- Znaki tumorske zastrupitve: drastična izguba telesne teže, izguba apetita, konstantna zvišana telesna temperatura, utrujenost, anemija
- Kršitev uriniranja in črevesja: kri v urinu, kri v blatu, zaprtje.
- Izločanje urina ali iztrebkov iz nožnice (ko tumor vdre v steno mehurja in črevesja, da nastane fistula)
- Otekanje nog, zasoplost
Tumorji materničnega vratu lahko sestavljajo različna tkiva, ki se oblikujejo v različnih delih telesa, imajo različne malignome.
- Preinvazivni rak
- Karcinom skvamoznih celic
- Rak žleze (adenokarcinom)
- Druge vrste raka (vključno z nediferenciranimi) t
Preinvazivni rak (in situ, displazija 3. stopnje, CIN 3)
Rak "na kraju samem" ali rak in situ - različna imena za isto patologijo. V tem primeru imajo celice, ki pokrivajo vrat, znake malignosti. Ampak ne poganjajo globoko v stromo. V skladu s tem ni metastaz. Ker na tej stopnji ni simptomov raka materničnega vratu, ga lahko odkrije le redni pregled pri zdravniku. Sčasoma se rak "na kraju samem" spremeni v mikroinvaziven in nato v metastatski rak.
Mikroinvazivni rak
Pogosto strokovnjaki razlikujejo posebno obliko tumorjev materničnega vratu - mikroinvazivni rak, ki ustreza stopnji Ia. To ni več rak in situ, saj so tumorske celice prodrle v stromo. Toda ta invazija ne presega 5 mm, velikost tumorja pa je 1 cm ali manj. V tem primeru je rak navadno nizko-agresiven, ne metastazira in je zelo dobro zdravljen.
Invazivni rak materničnega vratu
Če tumor prodre globoko v tkivo, se imenuje invazivna. To je med prvimi simptomi raka materničnega vratu. Takšen rak je lažje opaziti, ko ga pregleda ginekolog, poleg tega pa ima značilne lastnosti brisa in kolposkopije. V primeru napredovanja raka se lahko pojavijo svetli znaki.
Tumorji materničnega vratu so v svoji obliki razdeljeni v tri skupine:
Ta rak raste v kanalu materničnega vratu, kot v lumen materničnega vratu. Zaznava se lahko na ginekološkem stolu: pogosto je v obliki polipa z obliko cvetače. Taki tumorji so manj agresivni, kasneje metastazirajo in imajo boljšo prognozo.
Ti tumorji segajo globoko v vrat. Zunaj izgledajo majhno, vendar se v debelini tkiva pojavijo ulceracije in razpad. V takih primerih bolezen teče bolj agresivno, napoved je manj ugodna.
Cervikalna stopnja
Statistični podatki o pojavnosti ne vključujejo preinvazivnega raka (in situ). Ta stopnja raka materničnega vratu se pogosto kombinira z displazijo 3. stopnje, saj je zdravljenje popolnoma enako. Za tumorje, ki so prodrli globlje, je nastala posebna razvrstitev. Omogoča vam določitev prognoze in načina zdravljenja bolezni.
Faza I: Tumor se ne razteza preko maternice.
- IA - tumor, ki prodira manj kot 5 mm
- IB - tumor, ki je prodrl globlje od 5 mm
Faza II - tumor, ki se je razširil izven maternice (vendar ne vpliva na stene medenice in spodnjo tretjino vagine)
Faza III - tumor, ki se je razširil na stene medenice ali spodnje tretjine nožnice
Stopnja IV - Tumor, ki je prodrl preko medenice ali kaljenega mehurja, danke.
Diagnoza raka materničnega vratu
- Citološki pregled (onkocitološki razmaz)
Pap bris je svetovni standard za presejanje za rak materničnega vratu. S posebno obliko lopatice se celice odvzamejo s površine vratu. Po študiju pod mikroskopom sklepajo o njihovi strukturi. V razmazu lahko najdemo vnetne spremembe, različne atipije (vključno s hudo displazijo) in rakaste elemente. Pri sumljivih rezultatih pred in na raku so predpisane dodatne raziskovalne metode. 
Kolposkop - posebna naprava, ki vam omogoča povečanje slike materničnega vratu in preučevanje strukture njenih celic in žil. Preiskava materničnega vratu s kolposkopom je še posebej pomembna v začetnih fazah raka, ko tumor med rutinskim pregledom ni viden. Kasnejše faze raka materničnega vratu lahko opazimo brez dodatnih pripomočkov.
Ko se odkrijejo sumljiva območja, se opravi biopsija, ki ji sledi pregled tkiva pod mikroskopom.
- Strganje kanala materničnega vratu
Če so rezultati citoloških preiskav pokazali prekancerozne ali rakaste spremembe, kolposkopija pa je pokazala normalno sliko, je treba izvesti curetanje cervikalnega kanala. Verjetno je, da so atipične celice v notranjosti, zato niso dostopne za vizualni nadzor. Ta postopek nikomur ni predpisan, običajno zadostuje citologija in kolposkopija z biopsijo.
Ultrazvočna diagnoza je preprosta, neboleča in poceni metoda pregleda. Posebej učinkovit ultrazvočni transvaginalni senzor. Težave nastanejo le pri zelo pogostih procesih, kot tudi v prisotnosti adhezij v trebušni votlini. Za bolj učinkovito diagnozo z uporabo tridimenzionalne slike, ki omogoča, da razmisli o tumorju z vseh strani. Če je ultrazvok dopolnjen z doppler sonografijo (študijo pretoka krvi), se lahko odkrijejo majhni tumorji zaradi prekomerne rasti krvnih žil.
Dodatne napredne raziskovalne metode nam omogočajo oceno širjenja onkološkega procesa, stanja sosednjih organov in izbiro taktike zdravljenja. Za to je bolj primeren MRI. Računalniška tomografija ima eno pomembno pomanjkljivost: gostota medeničnih organov, ko se izvaja, je približno enaka. Torej, tudi obširnega raka ni mogoče ločiti zaradi podobnosti z maščobnim tkivom.
- Metode za določanje oddaljenih metastaz
X-žarki na prsih, CT v trebušni votlini, scintigrafija okostja lahko zazna metastaze raka materničnega vratu in izberejo taktiko zdravljenja. Te metode se uporabljajo po začetni diagnozi invazivnega raka, kot tudi za spremljanje zdravljenja metastaz in ko se po operaciji razvijejo simptomi raka materničnega vratu.
Preiskava za rak materničnega vratu
Za razliko od mnogih drugih vrst raka se tumorji materničnega vratu razvijajo v daljšem obdobju. To vam omogoča identifikacijo ogroženih žensk in začetnih stopenj bolezni. Za presejanje obstaja čudovita metoda - citološki Pap test. Občutljivost te metode je približno 90%. To pomeni, da pri 9 od 10 žensk z rakom, običajen citološki razmaz omogoča odkrivanje bolezni.
Vse ženske v starosti od 25 do 49 let morajo biti pregledane vsake tri leta. Po 50 letih je dovolj, da se razmaz za citologijo vzame enkrat v 5 letih.
Metastaze raka materničnega vratu
Rak materničnega vratu je zelo agresiven tumor. Zgodnje metastaze se razširijo skozi limfo, kri ali kalitev v organih. Tako ima približno 30% bolnikov s stopnjo II že tumorske celice v najbližjih bezgavkah. Med oddaljenimi organi so pogosteje prizadeta pljuča, jetra in kosti.
Zdravljenje tumorjev materničnega vratu
Rak materničnega vratu ni stavek. Sodobne metode zdravljenja lahko popolnoma ozdravijo to bolezen. V zgodnjih fazah je možno ohraniti organ in rodno funkcijo. V poznejših fazah se uporablja celovit pristop. Zaradi tega ženska izgubi priložnost, da ima otroke, vendar je kakovost in trajanje njenega življenja še vedno visoka. Pred določitvijo taktike zdravljenja mora zdravnik preučiti histološko preiskavo tumorja in določiti njegovo stopnjo.
- Konizacija materničnega vratu (z neinvazivnim rakom) t
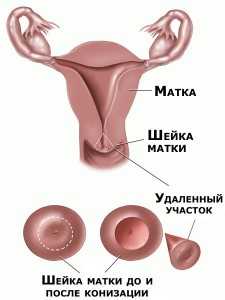
Odstranitev dela vratu v obliki stožca je najpogostejša operacija pri hudi displaziji in raku na mestu. Intervencija se izvaja pod anestezijo (splošna anestezija ali epiduralna anestezija). V primeru suma blage ali zmerne displazije se zdravniki poskušajo izogniti tej operaciji.
Obstaja tveganje za ženske, ki niso rodile: lumen kanala materničnega vratu se lahko zoži in preraste, kar bo povzročilo težave pri zanositvi in nosečnosti. Vendar pa koristi popolne odstranitve neinvazivnega raka „in situ“ veliko presegajo vsa možna tveganja. Izbrisani fragment je poslan za histologijo, da se postavi natančna diagnoza.
- Podaljšano iztrebljanje maternice
Najpogosteje se za zdravljenje uporablja obsežna maternica, okoliška tkiva in deli vagine. Ta količina intervencije je posledica dejstva, da je večina rakov zanemarjena. V redkih primerih mikroinvazivnega raka imajo ženske samo odstranitev materničnega vratu (če je načrtovana nosečnost). Morda takšno zdravljenje za rak materničnega vratu 1. stopnja.
Sevanje je glavno zdravljenje raka materničnega vratu. Uporablja se kot dodatek k delovanju v začetnih fazah ali kot edina metoda za daljnosežne procese. Pogosto se radioterapija uporablja za ublažitev trpljenja bolnika v zanemarjenih primerih. Po zdravljenju z žarki se lahko pojavijo zapleti v obliki kožnih lezij in notranjih organov, ki so najpogosteje nenevarni.
Zdravila za kemoterapijo (cisplatin) se uporabljajo zelo redko za zdravljenje in le kot dodatek k operaciji in sevanju.
""



